Лечение и восстановление легких после COVID-19: основные принципы
- Лечение и восстановление легких после COVID-19: основные принципы
- Связанные вопросы и ответы
- Как коронавирус влияет на работу легких
- Какие симптомы могут свидетельствовать о проблемах с легкими после COVID-19
- Какие виды лечения могут помочь восстановить работу легких после коронавируса
- Какие физические упражнения могут быть полезными для восстановления легких после COVID-19
- Как диетическое питание может способствовать восстановлению легких после коронавируса
- Какие виды кислородотерапии могут быть полезными для лечения проблем с легкими после COVID-19
- Как часто нужно проходить рентгенографию лёгких после коронавируса
- Какие виды лекарств могут быть полезными для лечения проблем с легкими после COVID-19
- Как можно избежать осложнений с легкими после коронавируса
- Какие виды реабилитации могут быть полезными для восстановления легких после COVID-19
Лечение и восстановление легких после COVID-19: основные принципы
Основная программа реабилитации после COVID-19 направлена в первую очередь на восстановление легких после пневмонии. Именно эти органы принимают на себя главный удар, и отрицательный тест ПЦР после лечения вовсе не говорит, что болезнь прошла, не оставив никакого следа. Легочная ткань еще долго «приходит в себя» после встречи с этим коварным вирусом. Так, стенки альвеол – тех мельчайших структур, которые обеспечивают дыхание, насыщая кровь кислородом и выводя из нее углекислый газ, утрачивают эластичность. Поэтому после коронавируса они не могут полноценно раздуваться, а значит, начинает страдать жизненно важный газообмен. Как итог в крови содержание кислорода снижено, а углекислоты – повышено. Поэтому у переболевшего человека еще долго сохраняется одышка и сниженная переносимость физических нагрузок.
Чтобы уменьшить риски такого неблагоприятного сценария, пульмонологи советуют начинать реабилитацию легких еще в остром периоде заболевания. Как только активность воспалительного процесса начнет снижаться, сразу необходимо переходить к дыхательной гимнастике. Также важно придавать телу возвышенное положение, чтобы легкие могли лучше расправляться. Если сидеть очень тяжело, то под головной конец следует подкладывать несколько подушек. Когда состояние улучшится, то вместо того, чтобы лежать в кровати, лучше сидеть или неспешно ходить. Для тренировки легких также подойдут такие простые процедуры, как, например, надувание воздушных шариков.
В программу реабилитации стоит добавить также вибрационный массаж, если кашель сохраняется длительное время. Эта процедура представляет собой ритмичные постукивания кулаками по спине в проекции легких, которые улучшают отхождение мокроты. После лабораторного выздоровления полезны умеренные физические нагрузки аэробного типа (пешие прогулки, неспешная велосипедная езда и т.д.), диетическое питание с повышенным содержанием белка и клетчатки, а также пребывание в соляных комнатах. В летнее время хорошо отправляться на морские курорты. Они позволят не только отдохнуть, но и оздоровить организм.
Средний период реабилитации легких после коронавируса составляет 2 месяца. Если по прошествии этого времени одышка сохраняется, а умеренные физические нагрузки вызывают сильную усталость, необходимо проконсультироваться с врачом и пройти повторное обследование. Возможно, программу реабилитации придется пересмотреть и усилить.
Связанные вопросы и ответы:
Вопрос 1: Как определить, что легкие нуждаются в восстановлении после коронавируса
Ответ: Легкие могут требовать восстановления после коронавируса, если у пациента наблюдаются симптомы, такие как кашель, затрудненное дыхание, боль в груди или общее недомогание. Чтобы определить степень повреждения легких, врач может провести рентген или компьютерную томографию, а также оценить функцию легких с помощью тестов, таких как спирометрия.
Вопрос 2: Какие виды восстановительной терапии могут быть полезны для легких после коронавируса
Ответ: Для восстановления легких после коронавируса могут быть полезны различные виды восстановительной терапии, такие как дыхательная гимнастика, лечебная физкультура, массаж и аэробика. Эти методы помогают улучшить функцию легких, повысить объем выдоха и вдоха, а также уменьшить одышку и другие симптомы, связанные с коронавирусом.
Вопрос 3: Как можно улучшить дыхательную функцию после коронавируса с помощью дыхательной гимнастики
Ответ: Дыхательная гимнастика может помочь улучшить дыхательную функцию после коронавируса, заставляя пациента контролировать свои дыхательные движения и улучшать координацию между вдохом и выдохом. Это может включать в себя различные упражнения, такие как прогрессивное расслабление мышц, диафрагмальное дыхание и контроль за темпом дыхания.
Вопрос 4: Как лечебная физкультура может помочь в восстановлении легких после коронавируса
Ответ: Лечебная физкультура может помочь в восстановлении легких после коронавируса, укрепляя мышцы, которые участвуют в дыхании, и улучшая обмен веществ в организме. Она включает в себя различные упражнения, такие как прогулки, йога, Pilates и другие виды физических упражнений, которые могут быть адаптированы под индивидуальные потребности пациента.
Вопрос 5: Как массаж может помочь в восстановлении легких после коронавируса
Ответ: Массаж может помочь в восстановлении легких после коронавируса, уменьшая мышечную напряженность и улучшая кровообращение. Он может также помочь устранить спазмы в дыхательных мышцах и улучшить обмен веществ в организме. Массаж должен выполняться квалифицированным специалистом, таким как массажист или физиотерапевт.
Вопрос 6: Как аэробика может помочь в восстановлении легких после коронавируса
Ответ: Аэробика может помочь в восстановлении легких после коронавируса, укрепляя мышцы, которые участвуют в дыхании, и улучшая обмен веществ в организме. Она включает в себя различные виды упражнений, такие как бег, езда на велосипеде, плавание и другие виды физических упражнений, которые могут быть адаптированы под индивидуальные потребности пациента.
Вопрос 7: Как важно соблюдение режима отдыха и питания для восстановления легких после коронавируса
Ответ: Соблюдение режима отдыха и питания важно для восстановления легких после коронавируса, так как оно способствует улучшению общего состояния организма и ускорению процесса восстановления. Пациент должен получать достаточное количество сна, пить достаточное количество воды и следовать диете, богатой витаминами и минералами, которые способствуют укреплению иммунной системы и улучшению обмена веществ в организме.
Вопрос 8: Как важно соблюдение гигиены дыхательных путей для восстановления легких после коронавируса
Ответ: Соблюдение гигиены дыхательных путей важно для восстановления легких после коронавируса, так как оно помогает предотвратить инфекции и улучшить функцию дыхательных путей. Пациент должен регулярно чистить нос и рот, избегать загрязненного воздуха и курения, а также использовать фильтры для воздушных каналов, если это необходимо.
Как коронавирус влияет на работу легких
Изначально предполагалось, что COVID-19 – респираторная инфекция, например, как птичий грипп. Однако выяснилось, что вирус влияет на работу легких, головного мозга, носоглотки, глаз, сердечно-сосудистой системы, органов пищеварения (печени, кишечника). По сути, вирус затрагивает работы всех жизненно важных органов.
Большинство пациентов после перенесенной коронавирусной инфекции жаловались на головокружение, слабость, учащенное сердцебиение, периодическое «затуманивание» сознания. Субъективные симптомы подкрепляются данными исследований: у 78 из 100 пациентов, перенесших коронавирус, в сердечно-сосудистой системе обнаружили отклонения от нормы.
Легкие
Согласно данным Уханьского технологического университета, у 66 из 70 переболевших компьютерная томография выявила видимые повреждения легких. Такие изменения называются фиброзом легких: они могут привести к одышке , и пока нет способов остановить и повернуть этот процесс вспять.
Фиброз может стабилизироваться, однако, изменения не проходят полностью. Некоторые ученые отмечают, что процесс восстановления может занять до 15 лет, хотя для однозначных утверждений необходимы дополнительные исследования. К сожалению, были зарегистрированы случаи прогрессирующего фиброза, а это состояние опасно для здоровья и жизни.
Одышка после перенесенной инфекции регистрируется у 36 % пациентов. При этом меняется частота и глубина дыхания, что объясняется нехваткой кислорода. Симптомы сохраняются на протяжении нескольких месяцев.
Сердце и сосуды
Стало известно, что пациенты с болезнями сердечно-сосудистой системы, а также почек и крови, как правило, больше предрасположены к коронавирусу, а также его осложнениям. Поэтому не всегда возможно определить, были ли такие изменения уже, или их спровоцировал вирус.
Согласно некоторым данным, повреждения сердечной мышцы регистрируется у 20% из 500 обследованных в Уханьской больнице. В реанимационных отделениях была отмечена аритмия практически у половины из 36 пациентов, которые приняли участие в исследовании. Объяснить такие изменения можно цитокиновым штормом – защитной реакцией организма, которая может стать опасной для здоровья человека, если выйдет из-под контроля.
Коронавирус — одна из причин вирусного миокардита, что приводит к аритмии, нарушает циркуляцию крови и вызывает одышку. Изменения прослеживаются и в крови – исследования, которые проводились в Сингапуре, показали, что у половины умерших от ковида пациентов был тромбоз глубоких вен и тромбоэмболия легочной артерии. И даже после выздоровления у пациентов сохраняется высокий риск возникновения инсультов и инфарктов. Сердечно-сосудистые осложнения очень часто наблюдались у людей с сахарным диабетом.
Нервная система
У трети пациентов с коронавирусом регистрировались неврологические симптомы, включающие головокружение, головную боль, а также когнитивные расстройства. Некоторые пациенты отмечают хронические головные боли.
К числу возможных осложнений со стороны нервной системы относят потерю вкусов и запахов, а также их извращение. Статистические данные показывают, что со временем такие симптомы исчезают, но могут сохраняться, особенно если речь идет о нарушении когнитивных функций. Их восстановление во многом зависит от возраста, особенностей образа жизни, а также тяжести течения болезни и др.
Почки
У большинства пациентов, которые попали в Уханьские больницы, были выявлены проблемы с почками. У 43,9% (из 701 заболевших) в моче был белок, который свидетельствует об инфекции. У 26,7 пациентов была обнаружена кровь в моче, что указывает на серьезные поражения почек. Отмечается, что у пациентов с острой хронической недостаточностью риск летального исхода в несколько раз выше.
Исходя из этого, врачи рекомендуют сдать анализ мочи и провести УЗИ почек даже при отсутствии тревожных симптомов. Дело в том, что во многих случаях симптомы болезней почек могут не проявляться, что мешает своевременной диагностике.
Печень
В тканях печени сосредоточены рецепторы, чувствительные к белкам COVID-19 при инфицировании. Поражения и дисфункции печени регистрировались у многих больных. Осложняют ситуацию и уже имеющиеся заболевания печени.
Какие симптомы могут свидетельствовать о проблемах с легкими после COVID-19
Этиология постковидного синдрома непосредственно связана с перенесенной коронавирусной инфекцией . По данным ВОЗ, клиническое выздоровление при легком течении COVID-19 наступает примерно через 2 недели, а при средне-тяжелом и тяжелом – через 3-6 недель. Однако было замечено, что определенная симптоматика у больных сохраняется спустя несколько недель и даже месяцев после того, как инфекция разрешилась, а ПЦР-тест на коронавирус стал отрицательным. Предполагается, что постковидный синдром может быть связан с:
- остаточным воспалением (реконвалесцентная фаза);
- длительной персистенцией SARS-CoV-2 в скрытых очагах (латентная инфекция, подобно герпесу или ВИЧ);
- ПИТ-синдромом (длительная иммобилизация, ИВЛ);
- социальной изоляцией.
Факторы риска
Согласно наблюдениям, имеющимся на сегодняшний день, наиболее подверженными развитию постковидного синдрома являются следующие группы пациентов:
- взрослые старше 50 лет;
- лица, перенесшие тяжелую форму ковидной инфекции и длительную вентиляцию легких;
- люди с хроническими заболеваниями: ХСН , легочными патологиями, артериальной гипертензией , ожирением, сахарным диабетом , аутоиммунными заболеваниями.
Корреляция между тяжестью клинического течения COVID-19 и частотой и/или тяжестью постковидных симптомов прослеживается не всегда. Поствирусные синдромы характерны для периода реконвалесценции после других коронавирусов (в частности, SARS-CoV-1 и вызываемого им ТОРС ), а также гриппа, инфекционного мононуклеоза, лихорадки Q, бруцеллеза и др.
Какие виды лечения могут помочь восстановить работу легких после коронавируса
При восстановлении после коронавирусной пневмонии врачами рекомендуется прохождение следующих процедур:
- Беродуал.
- Пульмикорт.
- Лазолван.
- АЦЦ.
- Вентолин.
- Аминокислоты – рыба, натуральные масла, орехи.
- Белок (легкоусвояемый) – яйца, мясо, творог.
- Пробиотики – квашеная капуста, молочные продукты.
- Железо – гречка, печень (говяжья и куриная).
- Витамины – овощи, фрукты.
В период реабилитации важно избегать стрессов, соблюдать строгий питьевой режим (2 литра в день), обеспечить здоровый сон. Если на улице холодно и сыро, по возможности оставаться дома.
Дыхательная гимнастика
Гимнастика предполагает выполнение упражнений, направленных на увеличение эластичности легких, стимулирование кровообращения и лёгочной мускулатуры. Занятия следует проводить ежедневно, начинать можно с 10 минут и далее увеличивать продолжительность до 20 минут.
Ингаляции
Ингаляции назначаются лечащим врачом, так как подбор препарата зависит от состояния дыхательной системы пациента. Наиболее популярны следующие лекарства:
Периодически рекомендуется делать ингаляции с минеральной водой. Проводится процедура в спокойной обстановке после приёма пища (через 1.5-2 часа). После ингаляции не рекомендуется выходить из дома в течение часа.
Лечебный массаж
Массаж ускоряет обменные процессы в организме, что положительно сказывается на восстановительном процессе. Сеансы также помогают снять мышечное напряжение, улучшить настроение, побороть бессонницу. Всё это важно для пациентов, перенесших ковид-19.
ЛФК
Это тонизирующая лечебная гимнастика, оказывающая успокоительный эффект на нервную систему. Комплекс упражнений составляется исходя из состояния пациента, поэтому перед началом занятий следует получить рекомендации у врача. Продолжительность тренировки составляет 30-40 минут, впоследствии можно заняться плаванием.
Диета
Чтобы организм быстрее пришёл в форму, необходимо обеспечить его витаминами, минералами и питательными веществами. В дневном рационе должны содержаться следующие компоненты:
Физиотерапия
Самая важная часть восстановления легких после коронавируса в домашних условиях – это физиотерапия. Пациентам может быть назначена индуктометрия, магнитотерапия, ультразвуковая терапия, СМТ-терапия.
Данные процедуры позволяют снять обструкцию бронхов, уничтожить патогенную микрофлору, улучшить микроциркуляцию. Физиотерапия также оказывает противоотёчное, противовоспалительное, болеутоляющее действие, снимает спазмы.
Для прохождения полного комплекса физиотерапии рекомендуется использовать оборудование от компании «Солнышко». Эффективно борются с заболеваниями органов дыхания приборы ДМВ-терапии .
Также стоит обратить внимание на магнитотерапевтический аппарат «Магнитон» АМнп-02 , действие которого направлено на регенерацию повреждённых тканей, восстановление нервной системы.
Ультрафиолетовые облучатели от компании «Солнышко» эффективно борются с ларинготрахеитом, хроническим и острым бронхитом , другими заболеваниями органов дыхания.
Какие физические упражнения могут быть полезными для восстановления легких после COVID-19
В эру коронавирусной пандемии особо актуальной становится профилактика лёгочных болезней и, уж тем более, постковидная реабилитация органов дыхания. По мнению специалистов, в этом может очень помочь специальная гимнастика. Более того, тренинг лёгких – великолепный метод борьбы с повышенным давлением и аритмией. Правильно подобранный комплекс успокоит нервную систему, восстановит нормальную работу сердца и сосудов. Сегодня блок полезных и несложных дыхательных упражнений вашему вниманию представляет инструктор-методист ГБУЗ «ЦОЗиМП» министерства здравоохранения края Надежда Зюзина .
– Прежде всего, скажу, что дыхательная гимнастика очень важна и нужна каждому. Она увеличивает газообмен в лёгких, улучшает подвижность грудной клетки. С её помощью укрепляется дыхательная и аксиальная мускулатура, нормализуется физиологический паттерн дыхания (соотношение компонентов дыхательного акта – длительности фаз, глубины дыхания, динамики давления и потоков в воздухоносных путях), увеличивается питание тканей, повышается толерантность физической нагрузке и общая сопротивляемость организма.
Дыхательная гимнастика должна проводиться в течение дня (2-3 раза), через 2 часа после еды. Я расскажу о комплексе из 10 упражнений, которые проводятся в исходном положении лёжа на спине.
Упражнение № 1. Ноги согнуты в коленях, одна рука лежит на передней поверхности грудной клетки, другая на животе – чуть выше пупка. Диафрагмальное дыхание выполняется носом на раз-два, при этом живот надувается, как шарик. Затем выполняется медленный и плавный выдох через рот, мышцы живота втягиваются. На выдохе губы желательно складывать трубочкой.
Упражнение № 2. На вдохе одновременно сжать пальцы рук в кулак, потянуть носочки на себя, на выдохе вернуться в исходное положение.
Упражнение № 3. Ноги согнуты в коленях, руки лежат на бёдрах. На вдохе развернуть плечи, прогнуться в грудном отделе, на выдохе руки скользят по бёдрам к коленям. Повторить 6-8 раз. Упражнение способствует растяжению мышц спины, укреплению мышц живота, улучшает вентиляцию лёгких в нижних отделах.
Упражнение № 4. Руки к плечам. Выполнить круговые движения в плечевых суставах: 4 раза вперёд, 4 – назад. Движения выполняются в большом объёме, дыхание – произвольное. Повторить по 2 раза в каждую сторону.
Упражнение № 5. Поднять одну руку и потянуться на вдох, на выдох вернуться в исходное положение. Выполнять 5-6 раз.
Упражнение № 6. Руки согнуты в локтях и приведены к плечам. На вдохе развести локти в стороны, слегка прогнуться в грудном отделе, на выдохе опустить локти вниз. Повторить 6-8 раз. Упражнение способствует расправлению нижних и боковых участков лёгких; идёт их наполнение воздухом.
Упражнение № 7. Сгибание и разгибание ног в коленях. Переступая мелкими шагами по полу, постепенно увеличиваем темп и время – от 10 до 40 секунд. Дыхание – произвольное.
Упражнение № 8. Лёжа на правом боку, руку кладём под голову, левая рука укладывается на живот. Выполняется вдох животом и выдох, живот втягиваем. Упражнение даёт хорошую возможность для расправления лёгких в нижних отделах. Делать 5-6 раз.
Упражнение № 9. Ноги согнуты в коленях, руки лежат вдоль туловища. Выполнить вдох, а на выдохе наклонить колени в левую сторону. Затем возвращаемся в исходное положение. Повторить 6-8 раз. Упражнение способствует улучшению подвижности позвоночника и грудной клетки, укрепляет мышцы живота, восстанавливает нижние отделы лёгких.
Упражнение № 10. Руки поднять через стороны вверх – вдох; потянуться и вернуться в исходное положение – выдох.
Сегодня существует масса различных техник дыхания, которые помогают восстановлению и оздоровлению организма. Главное – не лениться и делать упражнения на постоянной основе. Тогда положительный результат обязательно придёт!
Ранее врач-методист краевого Центра общественного здоровья и медицинской профилактики, как бороться с бессонницей.
Как диетическое питание может способствовать восстановлению легких после коронавируса
При любом заболевании первыми попадают под удар органы, которые наиболее уязвимы в силу наследственных факторов или уже наметившихся сбоев в их работе. Это сугубоиндивидуально. Когда человек подхватывает вирус, начинается активное формирование антител. При сильном иммунном ответе есть высокие шансы справиться с агрессором. После победы иммунитет останавливает активную выработку цитокинов. Так должно быть в норме. Но в некоторых случаях происходит сбой и «атака» продолжается уже на здоровые клетки. При этом наносится огромный урон всем внутренним системам с их предельным ослаблением.Поэтому период восстановления после ковида затяжной и может занимать до полугода. При этом акцент делается не только на пораженные точки, но и на укрепление в целом. для этого:
- определяется уровень здоровья;
- намечается стратегия реабилитации;
- подбираются наиболее эффективные методы;
- обязательно проводится регулярный контроль динамики изменений.
Взаимосвязь между тяжестью заболевания, которое вы перенесли, и длительностью восстановительного процесса прямая, но нужно также учитывать, что изначально ослабленный человек будет дольше испытывать упадок сил и другие признаки истощения, прийти в норму ему будет гораздо сложнее.
РЕАБИЛИТАЦИЯ ДЫХАТЕЛЬНОЙ СИСТЕМЫ ПОСЛЕ КОРОНАВИРУСА
Особенность заболевания заключается в быстром поражении различных частей легкого. Может быть затронуто одно или сразу оба. При этом уже 20-30% создают значительные затруднения в дыхании, одышку, вызывают головокружения от недостатка кислорода. Ждать полного выздоровления нельзя, реабилитационные мероприятия начинаются при первом же улучшении состояния. Рекомендована дыхательная гимнастика в произвольной форме или с использованием тренажера Фокина, сеансы в солевой пещере, их можно заменить установкой рядом с кроватью специальной лампы из цельного кристалла. Также для восстановления и реабилитации после перенесенного коронавируса (ковида) по рекомендациям специалистов полезны умеренные физические нагрузки в домашних условиях, вибрационный массаж и диетическое питание.
Какие виды кислородотерапии могут быть полезными для лечения проблем с легкими после COVID-19
Для лечения и реабилитации новой коронавирусной инфекции (COVID-19), у пациентов с сатурацией ниже 93-94% рекомендовано начинать кислородотерапию с помощью кислородного концентратора.
Сатурация — показатель, определяющий уровень насыщения крови кислородом.
Для проведения кислородотерапии необходима консультация врача назначающего индивидуальный план лечения.
Определение сатурации производят с помощью прибора пульсоксиметра. Пульсоксиметр — прибор для определения уровня содержания кислорода в крови, надеваемого на палец. С помощью специального диода свет проникает сквозь мягкие ткани в кровь и определяет уровень снабжение крови кислородом.
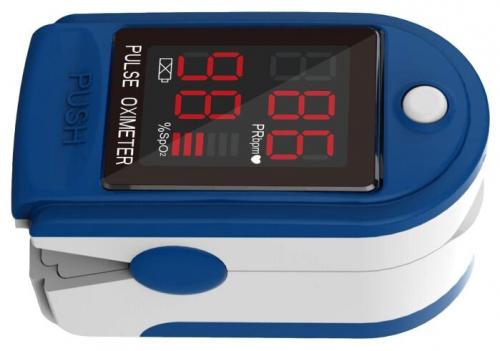

Как измерять сатурацию пульсоксиметром?
• Откройте зажим и вставьте палец в изделие, затем осторожно отпустите зажим
• Нажмите кнопку, чтобы включить пульсоксиметр и появится интерфейс измерения
• Примерно через 8 секунд результат измерения можно будет считать прямо с экрана дисплея
• Перед считыванием параметров убедитесь в том, что цифры не исчезают в течение более 4 секунд
PRbpm – показывает силу пульса, измеряемого в количестве ударов в одну минуту.
| Норма пульса в зависимости от возраста | |
| 0 - 1 месяц | 110-170 |
| 1-12 месяцев | 100-160 |
| 1 - 3 года | 95-155 |
| 4-6 лет | 85-125 |
| 6-8 лет | 80-120 |
| 8-10 лет | 70-110 |
| 10-12 лет | 60-100 |
| 12-15 лет | 55-95 |
| 15 - 50 лет | 60-80 |
| 50 - 60 лет | 65-85 |
| 60 - 80 лет | 70-90 |
Индекс перфузии (PI, ПИ) зависит от интенсивности кровотока в месте измерения, заполнения сосудов кровью, количества работающих капилляров. Этот параметр свидетельствует от отношения окружающей среды и организма к готовности к корректному измерению сатурации.
Индекс перфузии (импульсной модуляции) может иметь значения от 0,3 % до 20 %. Данный показатель индивидуален у каждого человека и колеблется в зависимости от места проведения измерения и физического состояния пользователя. Очень низкое значение этого параметра (меньше 4%) может искажать результаты измерения сатурации и свидетельствует, например, о переохлаждении пальца, о наличии болезней сосудов, о шоковых состояниях. Показатель более 7% говорит о избыточной перфузии.
Как часто нужно проходить рентгенографию лёгких после коронавируса
Рентгеновское излучение — это электромагнитные волны, находящиеся в диапазоне между ультрафиолетовым и гамма-излучением. Соответственно, рентгеновский аппарат является источником ионизирующего излучения, серьезная передозировка которого ведет к разрушению целостности ДНК и РНК цепочек. Они не всегда восстанавливаются, ведь способность молекулы ДНК противостоять негативным последствиям от ионизирующего излучения ограничены. Поэтому годовая эффективная доза, утвержденная СанПин, определена из расчета быстрого восстановления молекул ДНК и РНК, а также количества излучения, при котором повреждения будут незначительные.
Возможные последствия от злоупотреблением процедурой:
- рак любой системы или органа;
- лучевая болезнь;
- мутации;
- генетические изменения и т.п.
Последствия могут быть неприятными и даже страшными, но все это становится возможным только при огромных передозировках ионизирующего излучения, которое просто невозможно получить в современных цифровых рентгеновских аппаратах. Тем более, если вы проходите обследование по рекомендации врача.
Среднегодовая доза природного облучения составляет 2,4 мЗв на человека, а 1 час в самолете обходится в 0,003 мЗв.
А теперь для большего понимания приведем дозы облучения, которые получает пациент при рентгенографии:
- рентген грудной клетки — 0,03 мЗв;
- маммография — 0,05 мЗв;
- внутриротовая рентгенография — 0,02 мЗв;
- шейный отдел позвоночника — 0,03 мЗв;
- флюорография — 0,03 мЗв;
- рентгенограмма черепа — 0,04 мЗв;
- рентгенограмма кишечника — 0,02 мЗв.
Очевидно, что рентгеновские исследования на современных цифровых аппаратах совершенно безопасны и не дают существенной лучевой нагрузки на организм человека. При этом увеличивают шансы обнаружить серьезное заболевание на ранней стадии и назначить максимально эффективное лечение.
Рентгеновское излучение — это электромагнитные волны, находящиеся в диапазоне между ультрафиолетовым и гамма-излучением.
Соответственно, рентгеновский аппарат является источником ионизирующего излучения, серьезная передозировка которого ведет к разрушению целостности ДНК и РНК цепочек.
Они не всегда восстанавливаются, ведь способность молекулы ДНК противостоять негативным последствиям от ионизирующего излучения ограничены.
Годовая эффективная доза, утвержденная СанПин, определена из расчета быстрого восстановления молекул ДНК и РНК, а также количества излучения, при котором повреждения будут незначительные.
Возможные последствия от злоупотреблением процедурой:
- Последствия могут быть неприятными и даже страшными, но все это становится возможным только при огромных передозировках ионизирующего излучения, которое просто невозможно получить в современных цифровых рентгеновских аппаратах.
- Тем более, если вы проходите обследование по рекомендации врача.
Дозы облучения, получаемые пациентом при рентгенографии:
| Тип облучения | Доза облучения |
|---|---|
| Рентгенография лёгких | 0,01-0,1 мЗв |
| Рентгенография костей | 0,1-1 мЗв |
Очевидно, что рентгеновские исследования на современных цифровых аппаратах совершенно безопасны и не дают существенной лучевой нагрузки на организм человека.
При этом они увеличивают шансы обнаружить серьезное заболевание на ранней стадии и назначить максимально эффективное лечение.
Какие виды лекарств могут быть полезными для лечения проблем с легкими после COVID-19
Хотя противовирусные препараты не были на 100% одобрены для всех случаев и стадий COVID-19, было предложено несколько подходов. Например, лопинавир / ритонавир по 400/100 мг перорально каждые 12 часов. Тем не менее, недавнее рандомизированное контролируемое открытое исследование не продемонстрировало никаких преимуществ лечения лопинавиром / ритонавиром по сравнению со стандартным лечением.
Доклинические исследования показали, что может быть эффективным как для профилактики, так и для лечения инфекций HCoV – ремдесивир (GS5734) – ингибитор РНК-полимеразы с активностью in vitro против нескольких РНК-вирусов, включая Эбола. Этот препарат был положительно протестирован на модели макак-резус с инфекцией БВРС-КоВ, а недавно – на макаках, инфицированных SARS-CoV-2. Также использовался альфа-интерферон (например, 5 миллионов единиц аэрозольной ингаляцией дважды в день). Но доказать эффективность такого лечения на людях ещё предстоит.
Для лечения пациентов с COVID-19 использовались некоторые противогриппозные препараты, такие как осельтамивир. Определенную эффективность против SARS-CoV-2 продемонстрировало in vitro другое лекарство от гриппа – фавипиравир (в России – авифавир). Опять же, ретроспективное исследование показало, что может улучшить скорость выделения и снизить уровень смертности пациентов с COVID-19 противовирусный арбидол широкого спектра действия.
Важно понимать, что фавипиравир и его российский аналог имеют много побочных эффектов, кроме этого они эффективны на ранних легких стадиях. А в Японии – стране, где был изобретен препарат, его применяют только против гриппа, не считая эффективным от коронавируса.
Что касается арбидола, то его ценность в лечении ковида также спорная. Он действует как иммуномодулятор, но эффективен не во всех случаях.
В России для лечения COVID-19 рекомендован Рибавирин, применяемый для лечения тяжелых вирусных инфекций, например, гепатита С. Насколько он эффективен при ковиде покажет время.
При первых симптомах простуды и гриппа врачи рекомендуют принимать противовирусный препарат Нобазит Форте (энисамия йодид), разработанный российской фармацевтической компанией ОАО «Авексима». Он предназначается для лечения.
Нобазит Форте оказывает комплексное воздействие на источник инфекции. Он не позволяет возбудителям проникать внутрь клеток и облегчает симптомы ОРВИ: озноб, головные боли, гипертермию. Препарат сокращает продолжительность болезни и ускоряет выздоровление. У пациентов, которые принимают Нобазит Форте, реже развиваются осложнения ОРВИ и гриппа.
Эксперты ВОЗ включили препарат в список лекарственных средств с прямым противовирусным действием (J05A – Direct Acting Antivirals). Российские специалисты внесли Нобазит Форте в методические рекомендации МЗ РФ по лечению инфекционных заболеваний в период пандемии SARS-CoV-2. В 2018 году препарат стал победителем международной фармацевтической премии «Зеленый крест».
Прием противовирусного средства Нобазит Форте повышает устойчивость организма к вирусным инфекциям, включая грипп и COVID-19.
Как можно избежать осложнений с легкими после коронавируса
Может быть, не совсем уместно использовать слово «естественная». У одышки всегда есть причины, она связана с какими-то проблемами. Либо человек двигается в слишком высоком темпе, чаще делает вдохи и выдыхает, чтобы ткани насыщались кислородом. Либо есть какие-то болезни или нарушения, например, избыточная масса тела. Тогда тоже возможно затрудненное дыхание.
Одышка после коронавируса имеет свои особенные симптомы, по которым ее несложно распознать – понять, что это именно осложнение «короны».
Первое, что наводит на мысль о возникновении постковидного проявления – сама болезнь. То есть, если человек был заражен COVID-19, а потом ему стало трудно дышать, то, вероятнее всего, развилось осложнение. Типичные проявления симптома, о котором идет речь:
- Наблюдается учащенное дыхание. Пациент буквально хватает ртом воздух, не может сделать глубокий вдох. И такая ситуация сохраняется довольно долго – до нескольких месяцев. Вдохи и выдохи при постковидной одышке частые – в среднем, двадцать два раза в минуту. Если взрослый человек занимается какой-то активностью, то показатель увеличивается до 30 и выше. То есть, приходится делать до трех десятков вдохов и выдохов. Это соответствует пневмонии средней степени тяжести.
- Возникает серьезный воспалительный процесс, появляется боль в груди, может быть чувство, будто кто-то душит.
- Проблемы с дыханием после коронавируса часто сопровождаются сильным жестким кашлем. Его иногда называют непродуктивным. Мокрота не выходит, кашель сухой.
- Может подняться температура, которая держится несколько дней.
- В легких пациента есть хрипы, свисты и тому подобное. Такая картина может говорить о возникновении бронхита, астмы, вторичной бактериальной инфекции, разных форм ОРВИ.
Проблемы с дыханием после такого заболевания как coronavirus могут проявляться даже в состоянии покоя. Пациент неспособен сделать глубокий вдох. Возникает задышка. Но это внешнее проявление. Самое опасное, что причина затруднений с дыханием после ковида в том, что легкие не могут захватить достаточное количество кислорода, клетки не насыщаются им, что ведет к быстрой утомляемости и прочим проблемам.
Записаться на консультацию в Клинику La Salute м. Таганская
Одышка, тяжелое дыхание – это все временные явления. Организм таким образом пытается избавиться от нехватки кислорода, старается нормально функционировать. Но на восстановление нужно время. Требуется помощь специалиста, способного справиться с последствиями вируса, ведь сам по себе симптом не проходит.
Еще один признак проблемы – падение сатурации. Норма – до 95%. Если ниже, необходима помощь специалиста. Для восстановления уровня используется концентратор.
Нехватку кислорода можно определить по следующим признакам:
- чувство сдавливания в грудном отделе – человек начинает задыхаться;
- учащенные вдохи и выдохи, возможны головокружения;
- тяжесть при попытке набрать побольше кислорода в легкие;
- поверхностные дыхательные движения.
В любом случае, если человек переболел короновирусной инфекцией, возможно, прошел даже через реанимацию, то последующую одышку нужно связывать именно с ковидом, а не с чем-то другим.
Какие виды реабилитации могут быть полезными для восстановления легких после COVID-19
Т.Л. Оленская
Витебский государственный ордена Дружбы народов медицинский университет; 210009, Республика Беларусь, Витебск, проспект Фрунзе, д. 27
Резюме
Введение. Один из важных вопросов в условиях инфекции COVID-19 - разработка инновационных форм работы с пациентами после перенесенных пневмоний на амбулаторном и домашнем этапах медицинской реабилитации.
Цель исследования: разработать дистанционную форму организации работы и изучить эффективность гипобарической барокамерной адаптации и Цитофлавина на амбулаторном и домашнем этапе медицинской реабилитации у пациентов после перенесенных пневмоний COVID-19.
Материалы и методы. В исследование включены 315 человек после перенесенной пневмонии COVID-19. Первую группу составили 160 человек, проходившие курс гипобарической барокамерной адаптации, средний возраст 53,5 (45,61) года. Вторая группа (50 человек) прошла курс приема таблеток Цитофлавина; 63,9 (60,5; 67,6) года. Третья группа (105 пациентов) прошла курс гипобарической барокамерной адаптации и прием Цитофлавина; 55,1 (45,7; 60,9) года.
Были проанализированы шкалы, характеризующие качество жизни и психологическое состояние пациентов до и после курса реабилитации и через 3 мес. после окончания курса.
Результаты и обсуждение. Применение одно- и двухкомпонентного курса способствовало повышению показателей шкалы оценки влияния травматического события, шкалы «Таблицы Шульте», самооценки шкалы качества жизни EQ-5. Полученные результаты статистически значимо отличались после курса реабилитации от исходных значений и сохранили свое отличие через 3 мес. наблюдений.
Выводы. Разработана и внедрена инновационная дистанционная форма работы на амбулаторном и домашнем этапах медицинской реабилитации - YouTube-проект «Поможем друг другу восстановиться после перенесенной пневмонии» (ПДДВГМУ). Показана устойчивая пролонгированная эффективность одно- и двухкомпонентного курса гипобарической барокамерной адаптации у пациентов после перенесенных пневмоний COVID-19 на амбулаторном и домашнем этапе медицинской реабилитации. Добавление Цитофлавина способствовало усилению реабилитационного эффекта гипобарической барокамерной адаптации.
Полученные данные необходимо учитывать при разработке комплексных программ медицинской реабилитации пациентов после перенесенной пневмонии COVID-19.