Что можно и что нельзя делать при остеохондрозе. Что недопустимо практиковать при остеохондрозе?
- Что можно и что нельзя делать при остеохондрозе. Что недопустимо практиковать при остеохондрозе?
- Чего боится остеохондроз. Остеохондроз: что же это такое?
- 3 укола от остеохондроза. Механизм действия лекарств
- Что нельзя кушать при остеохондрозе. Общие сведения об остеохондрозе
- Что нельзя делать при остеохондрозе поясничного отдела. Что нельзя делать при остеохондрозе?
- Как я вылечил шейный остеохондроз. Как лечить остеохондроз шейного отдела позвоночника
- Можно ли греть остеохондроз. Симптомы остеохондроза грудного отдела
- Что нельзя делать при остеохондрозе шейного отдела. Причины шейного остеохондроза
Что можно и что нельзя делать при остеохондрозе. Что недопустимо практиковать при остеохондрозе?
Людям, у которых диагностирована данная патология, следует воздерживаться от следующих действий:
- Подъем и перенос тяжестей, особенно на спине. Если полностью отказаться от такой работы нет возможности, то при поднятии массивных вещей не следует наклонять голову и сильно сгибать спину.
- Долговременный труд в согнутом положении (например, на земельном участке или при уборке помещения).
- Резкие, порывистые и неосторожные движения, сопровождающиеся хрустом в суставах и позвоночнике. Они могут вызвать осложнения остеохондроза, повредить контактные поверхности позвонков.
- Использование для ночного отдыха высокой или неудобной подушки. Это еще более опасно при шейном остеохондрозе. При неправильной и напряженной позе во время сна мышцы спины напрягаются, болевые ощущения усугубляются, а позвоночник, будучи искривленным, продолжает деформироваться.
- Сон на слишком мягких кровати (диване) и матрасе. Ложе у больных остеохондрозом должно быть достаточно жестким.
- Переедание. Масса тела выше нормы при остеохондрозе является значительно отягощающим течение заболевания фактором. Поэтому следует как можно быстрее сбросить лишний вес.
- Ношение неудобной обуви на высоких каблуках. Она не позволяет полноценно опираться на стопы, что усугубляет искривление позвоночника и приводит к развитию остеохондроза. При данном недуге необходимо обеспечить правильную осанку, для этого, в частности, следует использовать удобную обувь на низком каблуке.
- Перегрузка спины на занятиях в тренажерном зале. Стоит заметить, что силовые упражнения при терапии остеохондроза или в период реабилитации после него нужно проводить под контролем специалиста.
Чего боится остеохондроз. Остеохондроз: что же это такое?
Термин «остеохондроз» происходит от греческого слова osteochondrosis, образованного от слов osteon — «кость», chondros —« хрящ», и суффикса ōsis, обозначающего «болезнь», или «патологическое состояние». Чтобы понять, что представляет собой остеохондроз позвоночника, опишем структуру позвоночного столба и изменения, которые происходят с ним в патологическом состоянии.
Позвоночник человека состоит из 32–34 позвонков — отдельных костей, образующих вертикальный столб. Между позвонками есть хрящевые прослойки, которые называются межпозвонковыми дисками. Кроме дисков позвонки соединяются между собой суставами и связками. Два соседних позвонка, межпозвонковый диск, связки, суставы, остистые отростки и другие ткани образуют позвоночно-двигательный сегмент, или ПДС.
Начало дегенеративно-дистрофических изменений связывается с истончением межпозвонкового диска ПДС. Его составляют:
- Пульпозное студенистое ядро, которое в норме содержит около 88% воды.
- Фиброзное кольцо, образованное коллагеновыми волокнами, которые переплетаются и надежно фиксируют диск к телу позвонка.
Такая конструкция обеспечивает позвоночнику подвижность и стабильность. Однако под действием неблагоприятных факторов связки ослабляются, а фиброзное кольцо становится менее эластичным, пульпозное ядро перестает удерживать влагу. В результате ядро становится более тонким, смещается и растягивает фиброзное кольцо. Так формируется протрузия — выпячивание диска.
При протрузии организм пытается защитить сам себя, вызывая спазм спинных мышц. В напряженном состоянии они удерживают диск на месте. Но иногда он все равно разрывает фиброзное кольцо. Тогда говорят о грыже межпозвонкового диска. В этом случае диск прорывается в спинномозговой канал, где располагаются жизненно важные структуры:
- нервы;
- спинной мозг;
- кровеносные сосуды.
Содержимое ядра диска сдавливает одну или несколько структур, нарушая кровоснабжение и нервную проводимость. Естественная реакция организма в этом случае — направление к очагу патологии специальных клеток (фагоцитов и Т-лимфоцитов), которые способствуют рассасыванию «пролитого» студенистого вещества. В результате образуется отек, и структуры спинномозгового канала сдавливаются еще сильнее.
3 укола от остеохондроза. Механизм действия лекарств
НПВС оказывают обезболивающее, противовоспалительное и антипиретическое действие. У каждого препарата все эти эффекты выражены в разной степени: воспаление лучше всего снимают Диклофенак и Индометацин , а боль – Кеторолак, Кетопрофен, Метамизол. Аспирин оказывает также кроворазжижающее и дезагрегантное действие.
Нестероидные противовоспалительные препараты — наиболее безопасное средство при остеохондрозе. По сравнению с кортикостероидными гормонами они вызывают меньше побочных эффектов. А в отличие от местных анестетиков они не только снимают боль, но и купируют воспалительный процесс. НПВС не нужно колоть в паравертебральные ткани, что сопряжено с определенным риском.
Первым нестероидным противовоспалительным средством была салициловая кислота. Ее получили в 1829 году из коры ивы. До этого для борьбы с болью использовали исключительно опиаты, которые угнетали дыхание, вызывали быстрое привыкание, негативно влияли на психику людей.
Доктор Антон Епифанов понятным языком объясняет природу действия НПВС:
Эффекты от использования НПВС:
- анальгезирующий. Лекарства хорошо угнетают боль низкой и средней интенсивности в мышцах и суставах. Однако при висцеральных болях они уступают по силе наркотическим анальгетикам;
- противовоспалительный. Лекарства угнетают воспалительные процессы и тормозят синтез коллагена, предупреждая склерозирование тканей. Все НПВС имеют менее выраженную противовоспалительную активность, чем кортикостероиды, однако лучше их купируют болевой синдром;
- жаропонижающий. НПВС при остеохондрозе стабилизируют температуру тела лишь в случае гипертермии. Однако они никак не влияют на нормальную температуру, что отличает их от гипотермических средств вроде Хлорпромазина;
- антиагрегантный. Имеется у препаратов, ингибирующих ЦОГ-1, и отсутствует у селективных ингибиторов ЦОГ-2. Путем угнетения агрегации тромбоцитов НПВС улучшают кровообращение в тканях. Самым мощным дезагрегантным действием обладает Аспирин. При остеохондрозе этот препарат используют редко.
Иногда нестероидные препараты при остеохондрозе оказываются малоэффективными. Причин этому может быть несколько. Во-первых, лекарства могут плохо проникать в очаг воспаления из-за плохого кровообращения. Во-вторых, боли вызваны не воспалительным процессом, а мышечными спазмами. В-третьих, причиной болезненных ощущений может быть не остеохондроз, а более серьезная патология.
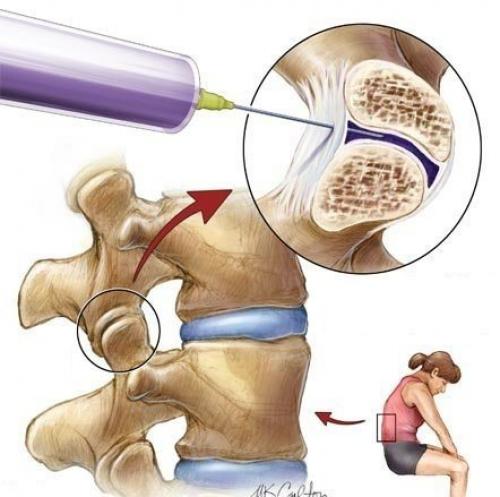
Схема проведения блокады.
При неэффективности системного применения НПВС (таблетки, уколы) лекарства лучше вводить местно. Для паравертебральных блокад можно использовать как нестероидные, так и стероидные противовоспалительные средства. Их колют больному вместе с ненаркотическими анальгетиками (Лидокаин, Бупивакаин). Для борьбы с миогенными болями используют миорелаксанты (Толперизон, Баклосан, Тизанидин).
Термин «нестероидные» был введен, чтобы продемонстрировать отличие НПВС от кортикостероидов. Последние — это гормональные средства, вызывающие массу побочных эффектов. При остеохондрозе их назначают только местно, в виде мазей или локальных инъекций.
Что нельзя кушать при остеохондрозе. Общие сведения об остеохондрозе
Диета при остеохондрозе позвоночника играет значимую роль
Остеохондроз начинается с дистрофических изменений межпозвонковых дисков. Затем патологические процессы воспаления и разрушения затрагивают весь позвоночник и часть нейронных сетей, окружающих его.
Симптомы заболевания многочисленны и разнообразны. Они зависят от степени развития патологии и пораженного отдела:
- болевой синдром (боль может отдавать в голову, ребра);
- онемение и зябкость конечностей;
- головокружения;
- покалывание в спине;
- сухость кожи;
- нарушение потоотделения и др.
Главной причиной, вызывающей нарушения в строении позвоночника, является неправильно распределенная нагрузка на него. Этому способствуют следующие факторы:
- неразвитый мышечный корсет;
- сутулость;
- малоподвижность;
- подъем тяжестей;
- генетическая предрасположенность;
- нарушение обмена веществ;
- инфекции ;
- частые стрессы;
- травмы позвонков и др.
Остеохондроз позвоночника развивается поэтапно. Всего существует четыре стадии, характеризующиеся определенными признаками. Последняя четвертая стадия – самая тяжелая. На этом этапе люди часто становятся инвалидами.
Лечение остеохондроза на первой и второй стадиях развития в большинстве случаев заканчивается успешно. Последние стадии заболевания требуют хирургического вмешательства и лишь снизят неприятные ощущения. Хотя выполняя рекомендации специалистов, больной может продлить период ремиссии.
Профилактика остеохондроза включает физические упражнения, контроль осанки, правильное питание, использование ортопедических матрасов и подушек.
Что нельзя делать при остеохондрозе поясничного отдела. Что нельзя делать при остеохондрозе?
- Post category: Статьи
- Reading time: 1 min(s) read
Любая болезнь приносит с собой некоторые ограничения. Остеохондроз не исключение. Больному не рекомендуют поднимать тяжести и набирать лишний вес. Чего еще нельзя делать при остеохондрозе? Об этом вам расскажут специалисты “Первой медицинской клиники”.
Остеохондроз — самое распространенное заболевание, которое может стать хроническим, если не заниматься его лечением и профилактикой. В тот момент, когда пациент перестает заботиться о своем здоровье в межпозвонковом диске происходят процессы, которые его разрушают. Они приводят к трудностям в передвижении и другим, более серьезным заболеваниям: грыже межпозвонкового диска, например. Чтобы этого не произошло поберегите себя. Следуйте советам, которые мы для вас составили, но и не забывайте прислушиваться к своему организму, чтобы при первых симптомах обратиться к врачу.
Что вас может насторожить?
- Головные боли;
- Боли в спине и шее;
- Чувство ломоты в конечностях;
- Усиление болей при резкой нагрузке;
- Боли могут появиться в руках, плечах, груди и пояснице;
- Онемение рук;
Остеохондроз опасен тем, что симптомы появляются на поздних стадиях. Поэтому при первых признаках обратитесь к врачу и обследуйтесь. Помните, что результаты лечения будут зависеть не только от терапии, но и от вашего образа жизни.
Что нельзя делать при остеохондрозе?
Поднимать тяжести
Желательно ограничить вес предметов до 3 килограммов. Но если появилась необходимость поднять сумку, коробку или мешок тяжелее, то поднимайте тяжесть правильно: согните колени, выпрямите спину и держите голову прямо, не наклоняйте ее.
Совершать резких движений
Они могут спровоцировать хруст в суставах и позвоночнике. Возможно, на время, вы почувствуете легкость в организме, но такие действия только усложняют болезнь. Они противопоказаны при остеохондрозе.
Спать на высокой подушке и на мягком матрасе
Поменять матрас и подушку рекомендуем пациентам с шейным остеохондрозом. Если этого не сделать, во время сна мышцы спины будут непроизвольно напрягаться, боль усиливаться. Тело не отдыхает, позвоночник искривлен и продолжает деформироваться.
Есть соль, сладкое и пить кофе
К еде, при остеохондрозе должно быть особое отношение. Ведь одна из главных проблем пациентов — лишний вес от которого нужно избавляться. Поэтому меньше соли, сладкого, мучного и напитков (кофе, крепкого чая, газировки и алкоголя). Они могут вымывать кальций из организма, в том числе и из межпозвоночных и позвонковых тканей.
Носить узкую обувь или обувь на высоком каблуке
Важно следить за своей осанкой, а надев высокие каблуки сделать это очень сложно.
Тренироваться в зале и нагружать спину
Физические упражнения необходимы вашему организму, но большие нагрузки в тренажерном зале могут навредить. Поэтому отложите свой абонемент в фитнес-клуб и займитесь ЛФК.
Всего шесть пунктов. Согласитесь, не так много нужно сделать, чтобы улучшить качество жизни. Но мы бы добавили еще один — седьмой. Нельзя терпеть боль и заниматься самолечением.
Приходите или звоните в “Первую медицинскую клинику”, пройдите обследование и убедитесь в том, что ваше здоровье в порядке. Либо приступите к лечению.
У нас работает блестящая команда специалистов, которая поможет вам справиться с остеохондрозом.
В клинике ведут прием нейрохирург, вертебролог, артролог, ортопед, невролог, травматолог, сосудистый хирург. Доктора с высшей медицинской категорией и огромным опытом работы. Они владеют множеством современных безоперационных способов лечения позвоночника и суставов. Методики применяются в любом возрасте, при многих сопутствующих хронических заболеваниях и адаптированы для пожилых людей.
Уже на первом приеме врач проводит лечебные процедуры, которые снимают боль и значительно улучшают самочувствие пациента
Чтобы лечение для вас было не только комфортным, но и доступным мы предусмотрели систему скидок для льготных категорий граждан.
Как я вылечил шейный остеохондроз. Как лечить остеохондроз шейного отдела позвоночника
Для борьбы с остеохондрозом шейного отдела позвоночника применяется фармако- и физиотерапия, а также массаж и гидромассаж шейно-воротниковой зоны, лечебная гимнастика, плавание, бальнеологические и грязелечебные процедуры, электрофорез, ультрафонофорез, иглорефлексотерапия, ультразвуковая, ударно-волновая, лазерная, УФО, магнитная и другие виды аппаратной терапии. Симптомы и лечение остеохондроза шейного отдела позвоночника существенно отличается для стадий ремиссии и обострения. Так, например, массаж при остеохондрозе шейного отдела позвоночника во время воспалительного процесса строго противопоказан - для начала применяются мази и кремы местного действия. В острый период важно восстановить кровообращение и питание тканей, снять спазм и улучшить качество жизни пациента. Терапия же, направленная на регенерацию хрящевой ткани и остеофитов проводится исключительно в ремиссии.
Хирургическое вмешательство применяется крайне редко - в основном, для устранения сопутствующих патологий, таких как грыжа, смещение позвонка.
Шейный остеохондроз 1-й степени хорошо поддается лечебному воздействию и даже может перейти в стойкую ремиссию с незначительными острыми эпизодами. Обычно лечение подразумевает изменение образа жизни, поддержание мышечного и связочного аппарата при помощи лечебной гимнастики. 2-я степень заболевания имеет менее оптимистичный прогноз: в этом случае лечение направлено на снятие ярко выраженной негативной симптоматики, профилактику дальнейшего разрушения позвоночника.
В ряде случаев требуется терапия заболеваний, которые стали своеобразным катализатором для дегенеративных изменений хряща. К ним можно отнести искривления позвоночника, проблемы с эндокринной системой, в т.ч. гормональные сбои, метаболические нарушения, бессонницу, депрессию, алкогольную и никотиновую зависимость, лишний вес, наследственные заболевания.
Своевременно начатое лечение остеохондроза шейного отдела позвоночника позволяет улучшить двигательные функции, препятствует макротравматизации позвонков, прилегающих тканей, нервов, крупных сосудов и органических систем. При соблюдении врачебных рекомендаций и ежедневной поддерживающей терапии развитие остеохондроза удается затормозить и сохранить подвижность позвоночника до глубокой старости.
Можно ли греть остеохондроз. Симптомы остеохондроза грудного отдела
Для начала заболевания характерно чувство дискомфорта и напряжения в пораженной области, со временем они нарастают, вплоть до симптомов, сходных с острым инфарктом миокарда. Боли при остеохондрозе грудного отдела позвоночника обычно сосредоточены вдоль хребта, рядом с ключицами, под лопаткой в области сердца. Также может наблюдаться онемение, которое затем перерастает в полную или частичную потерю тактильной и температурной чувствительности в грудном отделе, или признаки воспаления. Также наблюдается ухудшение аппетита, мышечная слабость. Поскольку болезнь чаще поражает верхнегрудные позвонки, большинство больных также жалуются на проблемы с руками и мелкой моторикой. Еще одна частая жалоба - абдоминальная боль, при которой топическая диагностика не обнаруживает травм и нарушений в работе органов брюшной полости.
Сходство с сердечными недугами усугубляется тем, что для остеохондроза грудного отдела позвоночника характерно покалывание, прострелы, чувство давления и тяжести в левой половине грудины. Нередки и судорожные, спазматические сокращения. Они связаны с ухудшением питания тканей и проводимости нервных импульсов, образованием застоев и даже микротравматизацией при движении.
Боль при этом сохраняется в дневное и ночное время, однако ее характер может меняться (например, ноющая переходить в тянущую или колющую). Неприятные ощущения, ломота могут усиливаться при попытке размять спину, сменить позу, а чихание или кашель способны спровоцировать сильную боль.
Симптомы могут сильно варьироваться в зависимости от того, какой позвонок страдает. Например, остеохондроз 1-2 грудного позвонка обычно отдает в ключицу и подмышку, ухудшает подвижность плеча, а 11-12 - похож на боль при заболеваниях, связанных с полом. Позвонки в середине грудного отдела “сигнализируют” сходно с болезнями желудка, печени и других органов пищеварительной системы.
Помимо ушибов, неудобного места для сна и других провоцирующих факторов, остеохондроз грудного отдела может иметь специфическую причину - ухудшение кровоснабжения органов грудной клетки, которое может быть вызвано заболеваниями сердца, легких и крупных сосудов. Работает эта связь и в обратном порядке - грудной остеохондроз может спровоцировать их болезни и дистрофические изменения. Например, в качестве вторичной патологии у больных может появиться застой в легких, который сопровождается одышкой. Доказано также влияние болезни на сердечную мышцу. В конечном итоге остеохондроз грудного отдела позвоночника сказывается на всем теле и психическом состоянии человека - именно поэтому его также называют “болезнью всего организма”.
Что нельзя делать при остеохондрозе шейного отдела. Причины шейного остеохондроза
Шейный остеохондроз имеет свои особенности, обусловленные анатомическим строением. Позвонки шейного отдела мельче поясничных и даже грудных, а также испытывают постоянную статическую нагрузку (вес головы). В дневное время нагрузки могут выражаться в поддержании одной и той же позы - например, при чтении документов, работе за компьютером. В ночное время шея тоже зачастую лишена отдыха из-за не физиологической позы для сна и неудобной подушки (голова или “свисает” на подушку, или является опорной точкой и испытывает давление). Вследствие этого предпатологического состояния возникает т.н. перетренированность мышц. Отдельные группы мышц испытывают чрезмерную нагрузку, а потому нуждаются в более длительном периоде отдыха и восстановления - но не получают их - ведь график никто не отменял.
Все это вызывает постоянное напряжение одних групп мышц и дистрофические изменения в других, и часто приводит к появлению “черепашьей шеи” (человек сутулится, при этом голова выдается вперед, а шея образует характерный прогиб). В такой ситуации вес головы приходится на атлант, первый шейный позвонок. Он вынужден брать на себя ту часть нагрузки, с которой при нормальном физическом развитии справляются мышцы шеи. Но дело в том, что он совсем не приспособлен для такой задачи!
Дополнительными факторами, которые могут ускорить износ межпозвоночного хряща в шейном отделе позвоночника, часто становятся:
- возрастные и гормональные изменения - чаще всего, после 45 лет (неорганические вещества преобладают над органическими, что снижает гибкость костей и вызывает их минерализацию, а разрушение костной ткани происходит быстрее, чем ее рост);
- травмы шеи и других отделов позвоночника;
- сердечно-сосудистые заболевания;
- врожденные аномалии опорно-двигательной системы и приобретенные нарушения осанки;
- гиподинамия (ведь межпозвоночные суставы шеи - самые подвижные, и для их здоровья необходимо разнообразие нагрузок);
- курение и другие вредные привычки.